Хронічний панкреатит
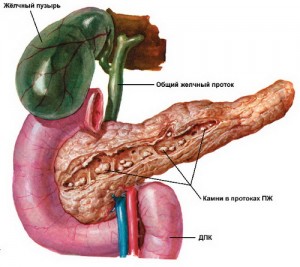 Хронічний панкреатит це досить поширена патологія, яка проявляється ознаками ендокринної та екзокринної недостатності, а також періодичними або постійними болями в області живота. При цьому захворюванні в підшлунковій залозі відбувається цілий ряд незворотних патологічних змін.
Хронічний панкреатит це досить поширена патологія, яка проявляється ознаками ендокринної та екзокринної недостатності, а також періодичними або постійними болями в області живота. При цьому захворюванні в підшлунковій залозі відбувається цілий ряд незворотних патологічних змін.
Клінічні прояви хронічного панкреатиту часто мінімальні. Захворювання також може маскуватися під інші патології ( виразка , дискінезія жовчних проток, хронічний холецистит і ряд інших), що часто ускладнює діагностику.
Причини хронічного панкреатиту
Захворювання розвивається під впливом наступних причин:
- Алкоголь. Це основна причина розвитку хронічного панкреатиту (особливо у чоловіків). Частка алкогольного панкреатиту доходить до 50% від загального числа хворих. Поєднання алкоголізму з тютюнопалінням ще більше збільшує ризик розвитку захворювання.
- Хвороби жовчовивідної системи ( холецистити , дискінезії). Найчастіше стають причиною розвитку хронічного панкреатиту у жінок.
- Незбалансоване харчування. Раціон з гранично малою кількістю жирів і білків, тривале недоїдання — все це часто призводить до розвитку хронічної форми панкреатиту.
- Спадкова схильність. При природженому порушенні обміну частини амінокислот (орнитина, аргініну, цистеїну, лізину і ряду інших) розвивається вроджений хронічний панкреатит (його також називають сімейним панкреатитом).
- Вплив на підшлункову залозу токсинів і деяких лікарських засобів (наприклад, НПЗЗ, тетрациклін, сульфаніламіди, естрогени, меркаптопурин, фуросемід, гідрохлортіазид, азатіоприн).
- Гіперліпідемія (аномально підвищений вміст жирів в крові).
- Тривала гіперкальціємія (може виникнути, наприклад, при передозуванні ергокальциферолу або при гиперпаратиреозе).
- Інфекційні хвороби (інфекційний паротит).
- Механічні пошкодження підшлункової залози (в тому числі при оперативному втручанні).
Симптоми хронічного панкреатиту
 Небезпека цього захворювання полягає в тому, що на початкових стадіях хронічний панкреатит зазвичай протікає безсимптомно, або зі слабо вираженою, неспецифічної симптоматикою, що вкрай ускладнює своєчасну діагностику даної патології.
Небезпека цього захворювання полягає в тому, що на початкових стадіях хронічний панкреатит зазвичай протікає безсимптомно, або зі слабо вираженою, неспецифічної симптоматикою, що вкрай ускладнює своєчасну діагностику даної патології.
Перші виражені клінічні ознаки починають з'являтися лише на пізніх стадіях захворювання, коли підшлункова залоза вже досить сильно вражена.
Основним симптомом загострення хронічного панкреатиту є больові відчуття, які в залежності від ступеня ураження залози можуть локалізуватися в лівому підребер'ї, верхній частині живота або носити характер, що оперізує. Біль може носити як нападоподібний, так і постійний характер.
Крім болю, ознакою хронічного панкреатиту є диспепсичний синдром (метеоризм, здуття живота, печія, блювання, нудота). Блювота зазвичай виникає при загостренні захворювання. Вона часта, виснажлива і не приносить відчуття полегшення. Проноси при хронічному панкреатиті можуть змінюватися запорами. Розлади травлення і відсутність апетиту призводять до зниження маси тіла пацієнта. У міру прогресування захворювання частота загострень збільшується.
При зовнішньому огляді пацієнта лікар відзначає жовтушність шкіри та склер. Шкіра у хворого суха, на животі і грудях можуть утворюватися червоні плями, які після натискання не пропадають.
Живіт трохи роздутий, при тому, що промацує пацієнт відчуває хворобливість в лівому підребер'ї , навколо пупка, у верхній частини живота. У ряді випадків перебіг хронічного панкреатиту супроводжується помірним збільшенням селезінки і печінки.
Загострення хронічного панкреатиту
У період загострення хронічний панкреатит знаходить симптоми гострого панкреатиту , тому найкраще лікувати його в умовах стаціонару, під наглядом фахівців. Симптоми при загостренні можуть бути яскраво вираженими або, навпаки, стертими.
Пацієнт зазвичай скаржиться на болі в епігастральній ділянці або в правому підребер'ї, які можуть виникати як після їжі, так і на голодний шлунок. Можливі прояви диспепсії (здуття живота, пронос, бурчання в животі, нудота).
При огляді лікар відзначає появу білого нальоту на мові, зниження маси тіла. Шкіра пацієнта суха, лущиться. В області живота можлива поява червоних плям, можлива поява підшкірних крововиливів з боків живота.
Лікування хронічного панкреатиту
 Терапія повинна проводитися під наглядом фахівця. Для лікування хронічного панкреатиту використовують такі групи препаратів:
Терапія повинна проводитися під наглядом фахівця. Для лікування хронічного панкреатиту використовують такі групи препаратів:
- Ферментні препарати ( «Креон», «Мезим», «Мікразім»). Використовуються в якості засобів замісної терапії, полегшують травлення, усувають здуття живота і больові відчуття. Приймають препарати цієї групи під час їжі, дозування призначає лікар.
- Антациди ( «Альмагель», «Фосфалюгель»). Ці препарати знижують кислотність шлункового соку і захищають слизову 12-палої кишки. Крім антацидного, надають адсорбуючу і обволікаючу дію. Дозування визначає лікар.
- Антисекреторні препарати ( «Омепразол», «Фамотидин»).
- Анальгетики і спазмолітики ( «Ацетилсаліцилова кислота», «Но-шпа»). Призначаються при сильних болях в животі.
- Протизапальні препарати ( "Диклофенак"). Призначаються для зняття запалення в підшлунковій залозі і зменшення больових відчуттів.
- Препарати, що зменшують секрецію підшлункової залози ( «Сандостатин», «Октреотид»). Використовуються в періоди загострення захворювання, у разі, якщо больові відчуття не вдається зняти спазмолітиками.
- прокінетіческого кошти ( «Церукал», «Мотилиум»). Використовуються під час загострення панкреатиту для придушення блювоти і нудоти.
Дієта при хронічному панкреатиті
Цей лікувальний метод при панкреатиті має вирішальне значення, так як саме дієта допомагає попередити загострення захворювання і зупинити його прогресування.
У перші три дні після початку загострення хронічного панкреатиту необхідно повністю виключити прийом їжі. Харчування при загостренні хронічного панкреатиту в перші дні забезпечують внутрішньовенними вливаннями розчину хлориду натрію і глюкози. З четвертого дня пацієнту починають потроху давати їжу. Їжа повинна бути легкою, несоленой, містити багато рідини, вітамінів груп В і С.
Їсти потрібно 6-8 разів на день, невеликими порціями. Необхідно випивати не менше 2 літрів рідини на добу. Починаючи з 5 дня, в раціон починають вводити їжу, що містить молочні та рослинні білки. З сьомого дня кількість вуглеводів і білків збільшують, вводять в раціон невелику кількість жирів. Вся споживана їжа повинна бути протертою на тертці, вона не повинна бути холодною або гарячою.
Заборонені до вживання продукти, погано впливають на підшлункову залозу: прянощі, консерви, солоності, копченості, міцний чай, кава, чорний хліб, спиртні і газовані напої. Не можна також їсти ковбасу, сметану, вироби із здобного тіста, какао, шоколад. Заборонені до вживання кислі соки.