Панікуліт – що це
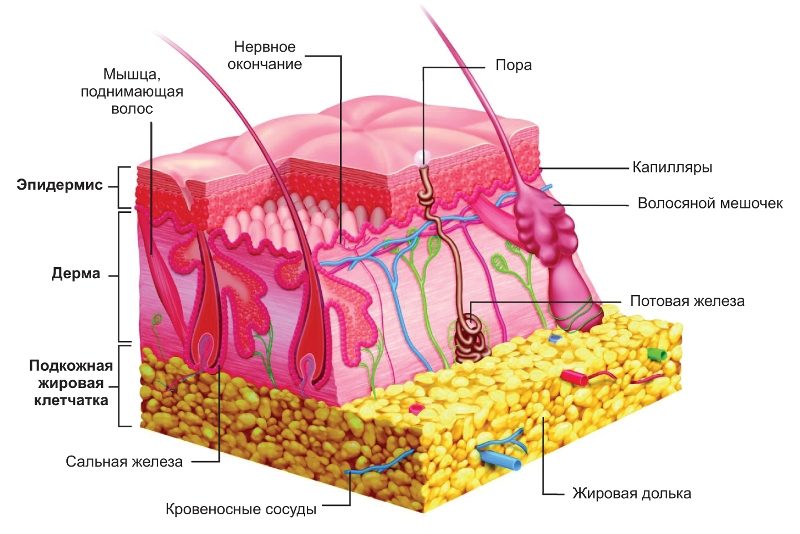
При панникулите спостерігається запалення підшкірно-жирової клітковини. Воно локалізується в жирових часточках або міждолькових перегородках і призводить до їх некрозу і заращению сполучною тканиною. Це дерматологічне захворювання має прогресуючий перебіг і призводить до утворення вузлів, інфільтратів або бляшок. А при його вісцеральній формі відбувається ураження жирових тканин внутрішніх органів і тканин: підшлункової залози, нирок, печінки, заочеревинного простору і сальника.
У цій статті ми ознайомимо вас з можливим причинами, різновидами, основними проявами, способами діагностики і лікування панникулита. Ця інформація допоможе вчасно прийняти рішення про необхідність лікування у фахівця, і ви зможете задати йому питання, що цікавлять вас.
Зміст
- 1 Причини
- 2 Класифікація
- 3 Симптоми
- 4 Протягом панникулита
- 5 Можливі ускладнення
- 6 Діагностика
- 7 Лікування
- 8 До якого лікаря звернутися
Панікуліт супроводжується посиленням перекисного окислення жирів. У половині випадків спостерігається ідіопатична форма хвороби (або панікуліт Вебера-Крісчена, первинний панікуліт) і частіше вона виявляється у жінок 20-40 років (як правило, із зайвою вагою). В інших випадках захворювання є вторинним і розвивається на тлі різних провокуючих факторів або хвороб – імунологічних розладів, дерматологічних та системних захворювань, прийому деяких ліків, впливу холоду та ін.
Причини
 Уперше це захворювання було описано у 1925 році Вебером, але згадки про його симптоми зустрічаються і в описах, датованих 1892 роком. Незважаючи на розвиток сучасної медицини та проведення великої кількості досліджень по вивченню панникулита, вчені так і не змогли скласти точного уявлення про механізми розвитку цієї недуги.
Уперше це захворювання було описано у 1925 році Вебером, але згадки про його симптоми зустрічаються і в описах, датованих 1892 роком. Незважаючи на розвиток сучасної медицини та проведення великої кількості досліджень по вивченню панникулита, вчені так і не змогли скласти точного уявлення про механізми розвитку цієї недуги.
Відомо, що захворювання провокується різними бактеріями (частіше стрептококами і стафілококами), які проникають в підшкірно-жирову клітковину через різні мікротравми і пошкодження шкірних покривів. У більшості випадків ураження тканин клітковини відбувається в області ніг, але може виникати і на інших частинах тіла.
Сприяючими факторами його розвитку можуть стати різні захворювання та стани:
- шкірні захворювання – мікози, дерматити, екзема, лишай і вітрянка, стопа атлета та ін;
- травми – будь-які, навіть самі незначні, пошкодження (укуси комах, подряпини, садна, рани, опіки, обмороження тощо) збільшують ризик проникнення інфекції;
- лімфогенні набряки – набряклі тканини схильні до розтріскування, і цей факт збільшує шанс інфікування підшкірно-жирової клітковини;
- захворювання, що викликають ослаблення імунної системи – СНІД, лейкемія, ракові пухлини, цукровий діабет та ін;
- раніше перенесений панікуліт;
- вживання наркотиків внутрішньовенно;
- ожиріння.
Класифікація
Панікуліт може бути:
- первинним (або ідіопатичним, панікуліт Вебера-Крисчена);
- вторинним.
 Вторинний панікуліт може протікати в таких формах:
Вторинний панікуліт може протікати в таких формах:
- холодової – локальна форма ураження, вызывающаяся сильним холодовим впливом проявляється появою рожевих щільних вузлів (через 14-21 день вони зникають);
- люпус-панікуліт (або вовчаковий) – спостерігається при важкому перебігу системного червоного вовчака і проявляється поєднанням проявів двох захворювань;
- стероїдний – спостерігається в дитячому віці, розвивається через 1-2 тижні після прийому всередину кортикостероїдних засобів, спеціального лікування не потребує і виліковується самостійно;
- штучний – викликається прийомом різних лікарських засобів;
- ферментативний – спостерігається при панкреатиті на тлі підвищення рівня панкреатичних ферментів;
- імунологічний – часто супроводжує системні васкуліти, а у дітей може спостерігатися при вузлуватої еритеми;
- пролиферативно-клітинний – розвивається на тлі лейкемії, гистоцитоза, лімфоми та ін;
- еозинофільний – проявляється у вигляді неспецифічної реакції при деяких системних або шкірних захворюваннях (шкірні васкуліти, ін’єкційна липофатическая гранульома, системна лімфома, укуси комах, еозинофільний целюліт);
- кристалічний – викликається відкладеннями в тканинах кальцифікатів і уратів при нирковій недостатності, подагрі або після введення Менеридина, Пентазоцину;
- пов’язаний з дефіцитом інгібітора α-протеази – спостерігається при спадковому захворюванні, що супроводжується панкреатит, нефрит, гепатит, геморагіями і васкулітами.
За формою утворюються при панникулите змін на шкірі виділяють наступні варіанти:
- вузлуватий;
- бляшковий;
- інфільтративний;
- змішаний.
Протягом панникулита може бути:
- островоспалительным;
- підгострим;
- хронічним (або рецидивуючим).
Симптоми
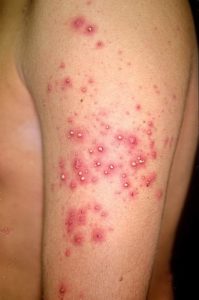 До основних проявів спонтанного панникулита відносять наступні симптоми:
До основних проявів спонтанного панникулита відносять наступні симптоми:
- поява під шкірою розташованих на різній глибині вузлів;
- почервоніння і набряк у ділянці ураження;
- підвищення температури і відчуття напруженості і болі в області ураження;
- червоні точки, висип або пухирі на шкірі.
Частіше ураження шкірних покривів з’являються на ногах. У більш рідкісних випадках ушкодження проявляються на руках, обличчі або тулуб.
Крім вогнищ ураження підшкірно-жирової клітковини при панникулите у хворих часто з’являються ознаки загального нездужання, що виникає при гострих інфекційних захворюваннях:
- лихоманка;
- слабкість;
- головний біль;
- дискомфортні відчуття і болі в м’язах і суглобах і т. п.
Після зникнення вузлів на шкірі утворюються ділянки атрофії, що представляють собою округлі вогнища запала шкіри.
При вісцеральній формі захворювання відбувається ураження всіх жирових клітин. При такому панникулите розвиваються симптоми гепатиту, нефриту і панкреатиту, а у заочеревинному просторі і на сальнику утворюються характерні вузли.
Вузлуватий панікуліт
Захворювання супроводжується утворенням обмежених від здорових тканин вузлів розміром від кількох міліметрів до 10 і більше сантиметрів (частіше від 3-4 мм до 5 см). Забарвлення шкіри над ними може варіюватися від яскраво-рожевого до тілесної.
Бляшковий панікуліт
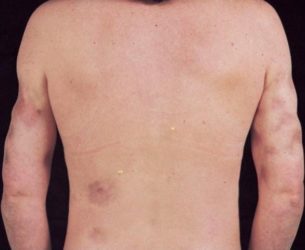 Захворювання супроводжується злиттям вузлів в плотноеластіческій конгломерат. Забарвлення над ним може варіюватися від синюшно-багряного до рожевого кольору. Іноді вогнище ураження захоплює всю поверхню гомілки, стегна або плеча. При такому перебігу відбувається компресія нервово-судинних пучків, викликає сильний біль і виражену набряклість.
Захворювання супроводжується злиттям вузлів в плотноеластіческій конгломерат. Забарвлення над ним може варіюватися від синюшно-багряного до рожевого кольору. Іноді вогнище ураження захоплює всю поверхню гомілки, стегна або плеча. При такому перебігу відбувається компресія нервово-судинних пучків, викликає сильний біль і виражену набряклість.
Інфільтративний панікуліт
Захворювання супроводжується появою флуктуації, що спостерігається при звичайних флегмонах чи абсцесах, в окремих які розплавились конгломератах і вузлах. Забарвлення шкіри над такими осередками може варіюватися від багровим до яскраво-краснойф. Після розтину інфільтрату витікає піниста або масляниста маса жовтого кольору. В області вогнища з’являється виразка, яка довго нагноюються і не гоїться.
Змішаний панікуліт
Такий варіант захворювання спостерігається рідко. Його перебіг супроводжується переходом вузлового варіанти у бляшковий, а потім у інфільтративний.
Протягом панникулита
При гострому перебігу захворювання супроводжується вираженим погіршенням загального стану. Навіть на тлі лікування самопочуття хворого постійно стає гірше, а ремісії спостерігаються рідко і протікають нетривало. Через рік захворювання призводить до настання смерті.
Підгостра форма панникулита супроводжується не такими вираженими симптомами, але теж погано піддається лікуванню. Більш сприятливий перебіг спостерігається при рецидивуючому епізоді хвороби. У таких випадках загострення панникулита протікають менш важко, зазвичай не супроводжуються порушенням загального самопочуття і змінюються тривалими ремісіями.
Тривалість панникулита може становити від 2-3 тижнів до кількох років.
Можливі ускладнення
 Панікуліт може ускладнюватися наступними захворюваннями і станами:
Панікуліт може ускладнюватися наступними захворюваннями і станами:
- флегмона;
- абсцес;
- некроз шкіри;
- гангрена;
- бактеріємія;
- лімфангіт;
- сепсис;
- менінгіт (при ураженні області особи).
Діагностика
Для діагностики панникулита лікар-дерматолог призначає хворому такі обстеження;
- аналіз крові;
- біохімічний аналіз;
- проба Реберга;
- дослідження крові на панкреатичні ферменти і печінкові проби;
- аналіз сечі;
- посів крові на стерильність;
- біопсія вузла;
- бактеріологічне дослідження виділень з вузлів;
- імунологічні аналізи: антитіла до ds-ДНК антитіла до SS-A, АНФ, комплемент С3 і С4 та ін;
- УЗД внутрішніх органів (для виявлення вузлів).
Діагностика при панникулите спрямована не тільки на його виявлення, але і на визначення причин його розвитку (тобто фонових захворювань). У подальшому на підставі цих даних лікар зможе скласти більш ефективний план лікування.
Диференціальна діагностика виконується з наступними захворюваннями:
- ліпома;
- патомимия;
- інсулінова ліподистрофія;
- олеогранулема;
- кальциноз шкіри;
- глибока червоний вовчак;
- актіномікоз;
- споротрихоз;
- индуративная еритема Базена;
- некроз підшкірно-жирової клітковини новонароджених;
- подагричні вузли;
- хвороба Фарбера;
- шкірні саркоіди Дарині-Русси;
- судинні гиподерматиты;
- еозинофільний фасциит;
- інші форми панникулита.
Лікування
 Лікування панникулита завжди має бути комплексним. Тактика терапії завжди визначається його формою та характером перебігу.
Лікування панникулита завжди має бути комплексним. Тактика терапії завжди визначається його формою та характером перебігу.
Хворим призначають такі препарати:
- вітаміни С і Е;
- антигістамінні засоби;
- антибактеріальні препарати широкого спектра дії;
- нестероїдні протизапальні засоби;
- гепатопротектори.
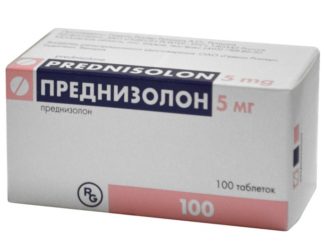
При підгострому або гострому перебігу в план терапії включають кортикостероїди (Преднізолон та ін). Спочатку призначається висока дозування, а через 10-12 днів її поступово знижують. Якщо захворювання протікає важко, то хворому призначаються цитостатики (Метотрексат, Проспидин та ін).
При вторинному панникулите обов’язково проводиться лікування захворювання, яке сприяє розвитку недуги.
Для місцевої терапії вузлів можуть застосовуватися:
- оклюзійні пов’язки з Дубинолом (на 2-3 дні);
- пов’язки з Ихтиолом.
Сприяти більш швидкому одужанню можуть наступні фізіотерапевтичні процедури:
- фонофорез з Гідрокортизоном;
- ультразвук;
- УВЧ;
- аплікації озокериту;
- магнітотерапія;
- лазеротерапія.
 Панікуліт відноситься до важких захворювань, що потребують обов’язкового звернення до лікаря. Для його лікування можуть використовуватися різні препарати, і скласти план ефективного лікування може тільки фахівець. При вторинних формах панникулита обов’язково проводиться терапія фоном, що сприяє розвитку недуги, захворювання.
Панікуліт відноситься до важких захворювань, що потребують обов’язкового звернення до лікаря. Для його лікування можуть використовуватися різні препарати, і скласти план ефективного лікування може тільки фахівець. При вторинних формах панникулита обов’язково проводиться терапія фоном, що сприяє розвитку недуги, захворювання.
До якого лікаря звернутися
При виникненні ознак панникулита – поява вузлів під шкірою, почервоніння, набряклості – необхідно звернутися до дерматолога. Лікар призначає всебічне обстеження для знаходження фонових захворювань, яке включає в себе проведення аналізів, УЗД та консультації інших профільних спеціалістів (ревматолога, гастроентеролога і нефролога).
Фахівець клініки «Московський лікар» розповідає про панникулите: